El concepto de inmunidad colectiva (o de rebaño, del término inglés herd immunity) se emplea para referirse a cosas diferentes.

En general se utiliza para referirse a la protección indirecta frente a la infección que obtienen las personas susceptibles de una población cuando existe una proporción elevada de personas no susceptibles (inmunes a la infección, sea tras recuperación de infección natural o tras vacunación) en esa población.
La experiencia histórica muestra que en muchas infecciones (viruela, polio, sarampión, difteria, tosferina, paperas, etc.) los inmunizados son resistentes a nuevas infecciones por el mismo agente y, si su proporción en una población es suficientemente alta, conforman una barrera que interrumpe las cadenas de transmisión.
Así protegen indirectamente a las personas no inmunizadas y, ocasionalmente, permiten la eliminación o, incluso, la erradicación de la infección.
Últimamente, y en relación con la vacunación frente a la covid-19, el término de inmunidad colectiva se usa cada vez más para referirse a un concepto un tanto diferente: el umbral de inmunidad de rebaño (en inglés, Herd Immunity threshold, HIT).
Este umbral alude a la proporción mínima de personas inmunes en una población que es necesaria para alcanzar una disminución en la incidencia de la infección, aproximando la proporción mínima de personas de una población que deberían ser vacunadas para proteger a toda la población.
En este sentido, a finales del año pasado, Anthony Fauci, asesor médico jefe de la Presidencia de Estados Unidos y uno de los inmunólogos más prestigiosos del mundo, declaró a la CNN que seria necesario vacunar entre el 70 y el 85 % de la población de Estados Unidos para la alcanzar la “inmunidad de rebaño” frente al SARS-CoV-2.
Fauci matizaba que había que ser “humilde” con estos cálculos y que, “en realidad no sabemos cual es la cifra real”. Pero su prudencia no impidió que se desatara la –también colectiva– “fiebre” del 70 % en los medios de comunicación (y gobiernos) de muchos países.
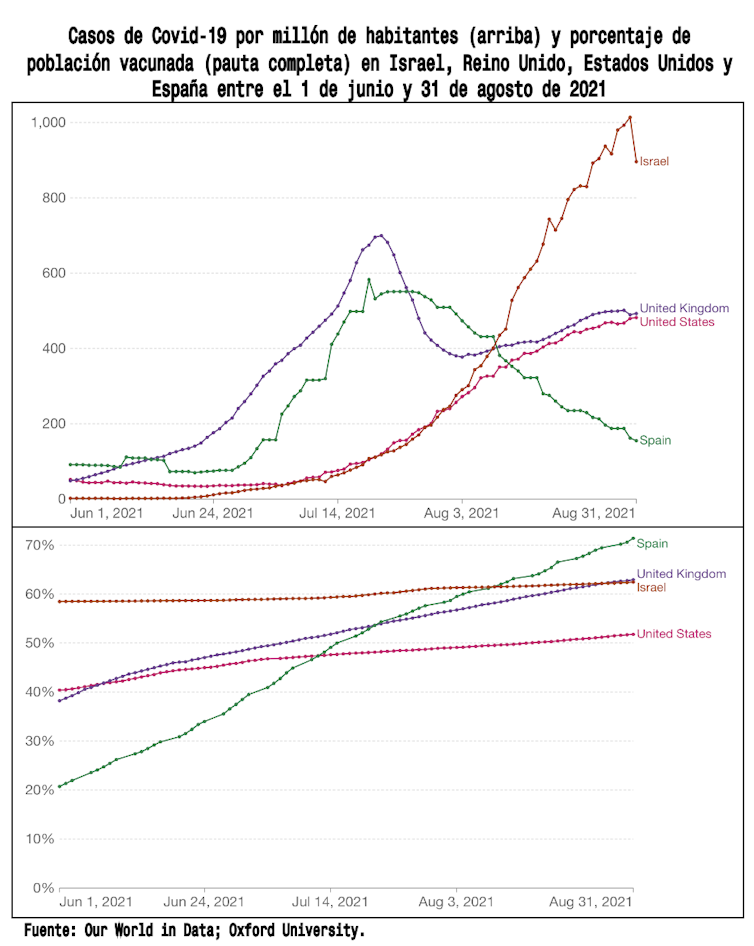
Tampoco evitó la subsiguiente decepción cuando países con porcentajes de vacunación elevados (especialmente Israel, ver figura 1) experimentaron durante este verano importantes repuntes en la transmisión a pesar de haberse acercado a la citada cifra.
¿Cómo se calcula el umbral de inmunidad colectiva?
En su forma más simple, el umbral de inmunidad colectiva depende, esencialmente, del número básico de reproducción (R0). Este número representa los casos secundarios que, en promedio, genera un individuo infectado cuando toda la población es susceptible (es decir, en el momento cero, al inicio de la epidemia).
La idea, muy intuitiva, es que si una persona infectada contagia a solo otra persona (R0=1), la transmisión se mantendrá estable, mientras que si contagia a más de una (R0>1) la transmisión crecerá. Por el contrario, si contagia a menos de una persona (R0<1), porque buena parte de la población no es susceptible, la transmisión irá decreciendo hasta extinguirse.
Desde esa idea, el umbral de inmunidad colectiva (HIT) puede calcularse como una función de R0: HIT = (1 – 1/R0). Este umbral aproximaría la proporción crítica de personas a vacunar (asumiendo una efectividad vacunal del 100 %) para alcanzar la inmunidad colectiva.
Cada agente infeccioso tiene su particular R0. Suele ser mas elevado en las infecciones transmitidas por aerosoles que en las de transmisión por gotas respiratorias o contacto directo.
En el caso del SARS-CoV-2, antes de la expansión de la variante delta y aun con mucha heterogeneidad, se estimaba un R0 en torno a 3,3 casos secundarios por caso. Este dato permitió calcular un HIT de 0,70 (HIT = (1 – 1/3,3) = 0,70). De ahí se extrae el famoso 70 % de vacunación para alcanzar la inmunidad colectiva.
Con la variante delta, el R0 ha crecido. Bastante. En realidad, muchísimo. Algunas estimaciones lo sitúan entre 6 y 8. Con estos datos, la proporción crítica de personas a vacunar aproximaría porcentajes cercanos al 90 %.
Son cifras imposibles de alcanzar cuando, en primer lugar, una parte importante de la población, los menores de 12 años, no son –al menos de momento– candidatos a la vacunación. Y, en segundo lugar, otra parte muestra cierta reticencia a vacunarse.
Efectividad vacunal frente a infección, un eslabón perdido
Los cálculos previos asumen la (falsa) premisa de una perfecta efectividad vacunal para proteger de infección. El término infección aquí se refiere a cualquier tipo de contagio (asintomático, sintomático leve o grave, con o sin hospitalización).
Es decir, contaban con que la vacuna protegería frente a la infección. Sin embargo, las vacunas actuales fueron diseñadas para ser efectivas frente a covid-19 sintomática o grave antes que frente a infección.
Si rehacemos la fórmula para incluir este componente tendríamos: HIT = (1 – 1/R0)/E, donde ‘E’ es la efectividad vacunal frente a la infección. En estudios iniciales en Israel (sin circulación de la variante delta) se llegó a estimar que la efectividad de la vacunación con pauta completa frente a infección se situaba en torno al 80 % y, por tanto, HIT = (1 – 1/3,3)/0,80 = 0,87. Un 87 % difícil de alcanzar.
Pero además, esa fórmula ya indica que si la efectividad vacunal es menor que (1 – 1/R0) no se podrá alcanzar la inmunidad colectiva aun vacunando al 100 % de la población. Y, desgraciadamente, para la variante delta se han estimado efectividades vacunales frente a infección entre el 35 % y el 80 % y con potencial decaimiento de efectividad a lo largo del tiempo.
Con estas cifras, incluso las (improbables) estimaciones de efectividad más favorables no serían superiores a los (1 – 1/R0) cercanos al 90 % que se estiman con delta. En consecuencia, en presencia de delta, la inmunidad colectiva sería inalcanzable con las actuales vacunas y pautas de vacunación.
Además, hay otros factores importantes que, aun en menor medida, van a complicar alcanzar el umbral de inmunidad colectiva. Por ejemplo, la probabilidad de contagiarse no es homogénea entre los diferentes grupos de una misma población (en realidad, R0 no es una función del número medio de casos secundarios generado por un infectado promedio, sino que depende de cómo interactúan entre sí y con otros los diferentes grupos sociales).
Por otro lado, la vacunación tampoco se produce al azar sobre una población promedio y el impacto sobre la transmisión puede variar según si la estrategia vacunal empleada se orienta hacia poblaciones con mayor o menor capacidad de transmisión.
Todos ellos son aspectos complejos que los lectores pueden ampliar en algunos trabajos clásicos sobre la inmunidad colectiva, como los de Fox et al., de 1971 o los de Paul Fine de 1993 y 2011.
Cuando la inmunidad colectiva ni está ni se la espera
Contar con la ayuda del “HIT=70 %” nos habría venido bien. Pero aun así, y aún sin llegar a esa cifra, la vacunación ya ha permitido que la oleada de este verano haya sido muy diferente a las previas. Además, aún tenemos muchas estrategias para el control funcional de la pandemia. Y la más inmediata e importante sigue siendo vacunar.
Vacunar al mayor porcentaje de población posible y cuanto antes. Todas las vacunas autorizadas en Europa han mostrado una extraordinaria efectividad frente al coronavirus grave, hospitalización y muerte. Y, hasta el momento y pese a delta, esta protección se mantiene.
Es una protección fundamentalmente individual, no tanto colectiva. Solo contarán con ella las personas vacunadas. Pero es más importante ahora que nunca porque, debido a la propia reducción de casos graves derivada de la vacunación, las restricciones se irán reduciendo.
Con ello, los no vacunados cada vez contarán menos con la protección genérica que hasta ahora les han venido ofreciendo las medidas no farmacológicas (restricción de contactos, control de interiores, mascarillas, ventilación).
También es importante intentar mejorar la efectividad vacunal. La ‘E’ de la fórmula. Vacunas de segunda generación o vacunas más adaptadas a las nuevas variantes podrían ayudar.
También podría ayudar una dosis adicional de las vacunas que venimos empleando. Pero, por el momento, necesitamos más evidencias científicas sobre estas estrategias.
Especialmente, sobre terceras dosis que deberían demostrar no solo que aumentan los anticuerpos neutralizantes sino cuánta transmisión reducen (si es que lo hacen) y cuánta covid-19 grave reducen en el mundo real respecto a las pautas previas. Son aspectos a seguir investigando. Incluso a preparar logísticamente su potencial necesidad. Pero también debe evitarse sobreactuar sin suficiente información.
Finalmente, una última estrategia importante es no confiar en exceso en las tasas de vacunación (en la inmunidad colectiva) para frenar la transmisión y guiarse por las propias tasas para implantar o no restricciones. Fundamentalmente por las de hospitalización, pero sin perder de vista las de transmisión.
Si aumenta la transmisión habrá más casos graves. Sobre todo en personas no vacunadas, pero también en vacunados. Aun con la muy elevada efectividad de las vacunas frente a covid grave, mucha gente infectada acabaría traduciéndose en hospitalizaciones, UCI y fallecimientos.
Salvador Peiró, Investigador, Área de Investigación en Servicios de Salud, FISABIO SALUD PÚBLICA, Fisabio
This article is republished from The Conversation under a Creative Commons license. Read the original article.

